| Главная » Статьи » Избранные публикации |
Границы психиатрии /The limits of psychiatry
| Duncan Double British Medical Journal 2002; Вып. 16 Развитие психиатрии на протяжении последних нескольких десятилетий в основном опиралось на биомедицинскую модель, которая рассматривала лекарственную терапию как панацею от множества проблем. Психиатр Duncan Double скептически относится к этому подходу и полагает, что психиатрия должна ограничивать и дополнять биологический взгляд на психические заболевания пониманием психологических и социальных проблем, признавая, таким образом, неопределенность, присущую клинической практике. Случаи смерти детей в детском кардиологическом отделении Бристольской королевской больницы, приведшие к ужесточению требований в отношении ответственности врачей, сфокусировали внимание на основных принципах медицинской практики. Ian Kennedy, который проводил расследование в Бристоле [1], высказывается в том же ключе, что и более ранние культурологические критики медицины, например Ivan Illich (см. его Reith лекции в 1980 году о "срывании маски” с медицины) [2]. Illich прокомментировал и психиатрию, критикуя медикализацию, и границы медицины [3]. В 1977 году он принял участие в конференции Всемирной организации психиатров в Ванкувере (Канада), где поставил вопрос о том, нужны ли вообще психиатры [4]. Он утверждал, что помощь в стиле "сделай сам” более привлекательна. Основным моментом в работе Illich была легитимность профессиональной власти, в системе здравоохранения или в других системах, например в образовании. Основные моменты Возрастают ожидания в отношении того, что психиатрия найдет решение более широкого спектра проблем. Это поднимает вопрос о легитимности психиатрических вмешательств при повсеместных личных и социальных проблемах. Развитие психиатрии базируется в основном на биомедицинской модели. Этот подход поощряет рассматривать лекарственную терапию как панацею при большинстве проблем. Рефокусировка психиатрии на пациенте как личности подчеркивает неопределенность психиатрической практики. В общей медицине нет движения подобного "антипсихиатрическому”, которое рассматривается как преходящая стадия в развитии психиатрии и ассоциируется с именами R. D. Laing и Thomas Szasz [5]. Illich стоит вне медицины, в то время как сторонники антипсихиатрии по профессии психиатры, хотя их влияние было впоследствии маргинализировано общепринятой школой психиатрии. Культуральная роль психиатрии более открыта для критики, нежели остальные области медицины, из-за ее непосредственной связи с общественным контролем через законодательство об охране психического здоровья. Несмотря на то, что психиатрический диагноз нельзя основывать на социальной конформности, на практике этот критерий может применяться. В течение 1970-х и 1980-х годов, например, сообщения о том, что власти Советского Союза помещали многих диссидентов в психиатрические лечебницы, сильно взволновали Запад. Создается впечатление, что в последние годы в Китае усиливается использование психиатрии как инструмента государственного насилия [6]. Современная критика психиатрии должна развиваться, оставив позади взгляды Illich и сторонников антипсихиатрии, которые считали, что психиатрия не должна навязываться кому бы то ни было. Однако этот взгляд несовместим с практикой, неотъемлемой частью которой является принудительное лечение. Только после принятия Закона о психиатрическом лечении от 1930 года в Британии стало возможным добровольное лечение. Однако поскольку существует риск злоупотреблений, критический взгляд на роль принуждения в психиатрическом лечении все еще необходим на данном этапе реформы Закона об охране психического здоровья в Объединенном Королевстве. Далее я описываю этапы развития психиатрии за последние полстолетия и предлагаю скептический взгляд на ее достижения. Несмотря на сокращение количества психиатрических коек в Англии на протяжении последних лет (рис. 1), поле деятельности психиатрической службы значительно расширилось. Ежегодное количество выписанных антидепрессантов более чем удвоилось за последние семь лет (рис. 2). За последние 22 года более чем в два раза возросло и количество психиатров-консультантов (рис. 3). Рис 1. Среднее количество доступных психиатрических коек в Англии (кроме коек для детей и пожилых людей). Источник: данные стационаров NHS 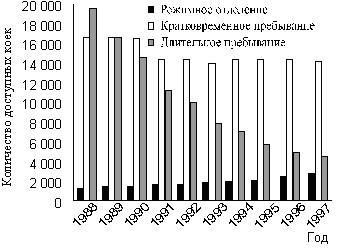 Рис 2. Ежегодное количество выписанных антидепрессантов в Англии. Данные анализа издержек NHS на выписываемые препараты 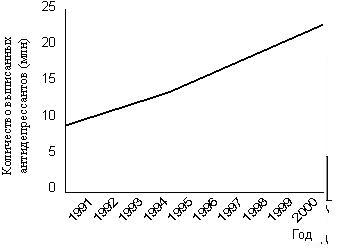 Рис 3. Количество психиатров-консультантов в Англии за последние 25 лет. Статистические данные NHS по рабочей силе 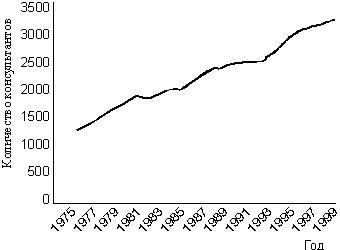 По мере того как сокращалось количество психиатрических коек, в тюрьмах возрастало количество людей с психическими заболеваниями, причем женщин среди заключенных этой категории было больше, чем мужчин [7]. Американские исследователи предполагают, что тюрьмы замещают психиатрические больницы, но эти данные можно объяснить либо "психиатризацией” криминалитета, либо более частым диагностированием психических заболеваний среди заключенных, ранее не признававшихся психически больными. В последнее время все больше ресурсов выделяется на психиатрическую помощь, однако складывается впечатление, что стало и требоваться больше ресурсов [8]. Разочарование неизбежно наступает в системе психиатрической помощи, где персонал, хотя его количество и увеличилось, не может полностью удовлетворить субъективно воспринимаемые потребности населения. Спрос неизменно велик, поскольку нарушения психического здоровья широко распространены. Как показало исследование психической заболеваемости — крупнейшее эпидемиологическое исследование распространенности психических заболеваний в Великобритании [9], в течение недели у 12,3% мужчин и 19,5% женщин диагностируются невротические расстройства. По мере усиления надежды на излечение психических нарушений благодаря все большему распространению основных видов психиатрической помощи (психотропные лекарственные препараты и методы "разговорной” терапии, например психологическое консультирование) расширяются и традиционные границы психического заболевания. Повседневные проблемы, рассматриваемые как вотчины других социальных сфер, "медикализируются” психиатрией. Психиатрическая помощь может выполнять функцию панацеи от многих личностных и социальных проблем. За последние годы, например, в Соединенных Штатах намного чаще диагностируется расстройство с гиперактивностью и дефицитом внимания у детей, что сопровождалось увеличением выписывания стимуляторов центральной нервной системы [10]. Эта тенденция наблюдается также в Англии и скорее всего будет лишь усиливаться последними методическими рекомендациями Национального института клинических исследований [11]. Поведение детей, у которых выявляют расстройство с гиперактивностью и дефицитом внимания, пересекается с поведением детей, которые чувствуют себя фрустрированными, тревожными, скучающими, покинутыми или пребывают в состоянии стресса какой-либо другой формы. Наиболее явный критический взгляд на эту проблему таков: социальный феномен массовой "накачки” детей лекарственными препаратами состоит не в возрастании количества психических заболеваний, а скорее в заместительной стратегии решения трудной задачи — улучшить семейную и школьную жизнь. Скорее всего, обращение к лекарственной терапии не побуждает брать на себя личную ответственность и таким образом ухудшает подспудные трудности, которые она должна была облегчить. R. D. Laing: "Опыт и поведение, которые получили "ярлык” шизофрении, — это особая стратегия, которую человек изобретает для того, чтобы жить в непригодной для жизни ситуации”. В течение последних десяти лет установлено, что расстройство c гиперактивностью и дефицитом внимания является также и заболеванием взрослых. Сейчас некоторые считают его наиболее распространенным хроническим недиагностируемым психическим расстройством у взрослых [12]. Расширение сферы влияния психиатрии также отражается в маркетинге селективных ингибиторов обратного захвата серотонина не только при депрессии, но и при других невротических состояниях. Пароксетин, лекарственный препарат с наиболее высокой себестоимостью ингредиента для NHS в Англии в 2000 году, в настоящее время разрешен в США для использования при различных расстройствах: депрессии, генерализованном тревожном расстройстве, социальном тревожном расстройстве, паническом расстройстве, обсессивно-компульсивном расстройстве, а также припосттравматическом стрессовом расстройстве. Селективные ингибиторы обратного захвата серотонина стали даже рекламировать и использовать как лекарственные препараты "образа жизни” [13]. Thomas Szasz: "Классифицирование мыслей, чувств и способов поведения — это логическая и семантическая ошибка”. Два расстройства иллюстрируют продолжающийся процесс медикализации. Первое — социальное тревожное расстройство — можно было бы рассматривать как процесс медикализации застенчивости. Расстройство характеризуется выраженным и стойким страхом социальных ситуаций или публичных выступлений, во время которых может возникать замешательство, смущение. Говорят, что в США это третье наиболее распространенное психическое расстройство после большого депрессивного расстройства и алкогольной зависимости. Показатель распространенности социального тревожного расстройства на протяжении жизни составляет 13,3% [14]. Некоторые утверждают, что это состояние — не просто застенчивость и что оно является типичной проблемой общественного здравоохранения [15]. Тем не менее несмотря на то, что определения синдромов застенчивости и социальной фобии могут различаться, в практической работе их трудно дифференцировать. Более того, мы должны скептически относиться к эффективности и пользе лекарственных препаратов при этом расстройстве. Второе — это посттравматическое стрессовое расстройство, которое по существу было официально утверждено после политической борьбы, чтобы признать страдания ветеранов вьетнамской войны. В дальнейшем этот диагноз стали чаще устанавливать при менее экстремальных переживаниях под влиянием исков о компенсации причиненного психологического ущерба. Однако медикализация человеческого страдания, обусловленного психотравмой, сопровождается риском свести его к технической проблеме. Например, дебрифинг и психологическое консультирование не являются наиболее важными методами, на которых стоит сосредоточивать внимание при проведении гуманитарных операций по оказанию помощи во время войны и других бедствий и катастроф [16]. Диагнозы — это не болезни Количество диагностических категорий в "Диагностическом и статистическом руководстве психических расстройств” (Американская психиатрическая ассоциация) возросло со 106 в DSM–I в 1952 году до 357 в DSM–IV в 1994 году [17]. Это произошло в контексте попыток сделать психиатрический диагноз более надежным путем внедрения в 1980 году DSM–III. DSM–III способствовало материализации психологических состояний, превращению их в нечто конкретное. Например, социальная фобия и посттравматическое стрессовое расстройство были впервые включены в международные классификации в DSM–III. Доверие к психиатрической классификации было подорвано классическим исследованием, проведенным Rosenhan [18]. В этом исследовании "псевдопациенты”, которые были соисполнителями экспериментатора, добивались госпитализации в различные больницы, предъявляя единственную жалобу — слышание голоса, который говорил "пустой”, "пустота” или "порыв ветра”. При поступлении в психиатрическое отделение каждый псевдопациент прекращал симулировать какой-либо симптом, свидетельствующий об отклонении от нормы. Каждому из них был поставлен диагноз, в основном "шизофрения”. В результате этого эксперимента Rosenhan пришел к выводу, что психиатрический диагноз субъективен и не отражает присущие пациенту характеристики. В дальнейшем персонал клинической больницы был проинформирован о том, что в какое-то время в течение следующих трех месяцев будет предпринята попытка госпитализировать одного или несколько псевдопациентов. Ни одной такой попытки не предпринималось. Однако несколько сотрудников больницы считали, что примерно 10% пациентов из 193 реальных были псевдопациентами. После публикации исследования Rosenhan стали более жестко устанавливать психиатрический диагноз с помощью операциональных критериев, как в DSM–III. Попытки сделать психиатрический диагноз более надежным сопровождались возвращением к биомедицинской модели психического заболевания. Подход был назван неокрепелиновским, поскольку он поддерживает многие идеи, связанные со взглядами Emil Kraepelin, которого считают основателем современной психиатрии (вставка 1) [19]. Alfred Meyer: "Диагноз обычно отражает только одну часть фактов и используется лишь из соображений удобства систематизации”. Диагноз не нужно ставить исходя исключительно из биомедицинской модели психического заболевания. Он может нести в себе сведения о причинах появления у пациента симптомов. На самом деле сосредоточение на органическом происхождении предполагаемого основного расстройства обычно отрицает пациента как личность и объективизирует его так, что он становится лишь организмом, который нуждается в лечении. Хотя очень важно понимать, какие органические изменения лежат в основе расстройства, поскольку головной мозг ответственен за процессы познания, эмоциональную сферу и поведение, понимание действий личности не становится лучше при исключении содержания, а также психологических и социальных истоков трудностей, испытываемых личностью. ________________________________________ Вставка 1. Девять убеждений, описывающих неокрепелиновский подход [19].Неблагоприятное следствие биомедицинской модели состоит в том, что она усиливает тенденцию верить в то, что люди бессильны что-либо предпринять в отношении своего состояния. Такой результат может быть очевидным, например, в случае алкоголизма [20], но такой же принцип применяется также в отношении других нарушений в психической сфере, даже психоза, несмотря на то, что такие симптомы и поведение понять гораздо труднее. Обычно в психиатрической теории всегда доминировала соматическая модель, но около 50 лет назад более общепринятыми были психологические и психодинамические объяснения. Alfred Meyer, выдающийся американский психиатр первой половины ХХ столетия, настаивал на том, чтобы рассмотреть его философский подход к психиатрии с ее акцентом на понимании личности как более передовой по сравнению с механистической философией XIX века [21]. В настоящее время его работа в значительной степени игнорируется в современной биологической психиатрии, основывающейся на согласованности функций различных органов тела. Он предостерегал, что нельзя выходить за рамки представлений о человеке и переходить к желаемой "неврологизирующей тавтологии” в отношении головного мозга (во вставке 2 приведены основные положения его биопсихологической модели [22]). Психиатрия должна возвратиться к биопсихологической теории, чтобы ограничить свои крайности: другими словами, ей необходимо гармонизировать биологическую модель и дополнить ее осмыслением психологических и социальных аспектов психических заболеваний, признавая таким образом неопределенности клинической практики. Такой подход соответствует новому направлению, которое было названо "постпсихиатрией” (вставка 3 [23]). Сеть критической психиатрии Сеть критической психиатрии недавно была сформирована для того, чтобы обеспечить развитие критики современной психиатрической системы. Ее цель — избегать поляризации психиатрии и антипсихиатрии. Антипсихиатрия, вероятно, потерпела крах, потому что ее главные поборники в конечном счете были больше заинтересованы в личностном и духовном росте. Более того, ее сигнал становился менее выразительным и беспорядочным из-за комбинирования противоречивых точек зрения. Сеть критической психиатрии призвана утвердить конструктивную концептуальную основу для обогащения практики системы охраны психического здоровья (http://www.criticalpsychiatry.co.uk/). Emil Kraepelin: "Клиническое наблюдение должно дополняться тщательным изучением здорового и нездорового головного мозга”. ________________________________________ Вставка 2. Предположения биопсихологической модели Meyer [22] ЛИТЕРАТУРА 1. Bristol Royal Infirmary. Learning from Bristol: the report of the public inquiry into children’s heart surgery at the Bristol Royal Infirmary 1984–1995. London: Stationery Office, 2001. (Cm 5207.) www.bristol-inquiry.org.uk/ 2. Kennedy I. The unmasking of medicine. London: Granada, 1983. 3. Illich I. Limits to medicine. Medical nemesis: the expropriation of health. London: Marion Boyers, 1995. 4. Beiser M, Fleming JAE, Kirkpatrick D, Remick RA, eds. Today’s priorities in mental health. Miami, FL: Symposia Specialists, 1978. 5. Tantum D. The anti-psychiatry movement. In: Berrios GE, Freeman H, eds. 150 Years of British Psychiatry, 1841–1991. London: Gaskell, 1991. 6. Munro R. Judicial psychiatry in China and its political abuses. Columbia Journal of Asian Law 1999; 13. www.columbia.edu/cu/asiaweb/JALOO 1_1.htm 7. Singleton N, Meltzer H, Gatward R. Psychiatric morbidity among prisoners in England and Wales. London: Stationery Office, 1998. 8. Richman A, Barry A. More and more is less and less. The myth of massive psychiatric need. Br J Psychiatry 1985; 146: 164–168. 9. Meltzer H, Gill B, Petticrew M, Hinds K. The prevalence of psychiatric morbidity among adults living in private households. London: HMSO, 1995. (OPCS surveys of psychiatric morbidity in Great Britain, report No l.) 10. Zito JM, Safer DJ, dosReis S, Gardner JF, Boles J, Lynch F. Trends in prescribing of psychotropic medication in preschoolers. JAMA 2000; 283: 1025–1030. 11. Lord J, Paisley S. The clinical effectiveness and cost-effectiveness of methylphenidate for hyperactivity in childhood. London: National Institute for Clinical Excellence, 2000. (Version 2.) 12. Wender PH. Attention-deficit hyperactivity disorder in adults. Psychiatr Clin North Am 1998; 21: 761–774. 13. Charlton BG. Psychopharmacology and the human condition. J R Soc Med 1998; 91: 699–701. 14. Kessler RC, McGonagle KA, Ahao S, Nelson CB, Hughes M, Eshleman S, et al. Lifetime and 12-month prevalence of DSM–III–R psychiatric disorders in the United States. Results from the national comorbidity survey. Arch Gen Psychiatry 1994; 51: 8–19. 15. Stein MB, Gorman JM. Unmasking social anxiety disorder. J Psychiatry Neurosci 2001; 26: 185–189. 16. Bracken PJ, Petty C, eds. Rethinking the trauma of war. London: Free Association, 1998. 17. American Psychiatric Assocation. Diagnostic and statistical manual of mental disorders. 4th ed. Washington: APA, 1994. 18. Rosenhan DL. On being sane in insane places. Science 1973; 179: 250–258. 19. Klerman GL. The evolution of a scientific nosology. In: Shershow JC, ed. Schizophrenia: science and practice. Cambridge, MA: Harvard University Press, 1978. 20. Jellinek EM. The disease concept of alcoholism. New Haven, CT: Hillhouse Press, 1960. 21. Winters E, ed. The collected papers of Adolf Meyer. Vol 1–4 Baltimore: Johns Hopkins Press, 1951–2. 22. Wilson M. DSM–III and the transformation of American psychiatry: a history. Am J Psychiatry 1993; 150: 399–410. 23. Bracken P, Thomas P. Post-psychiatry: a new direction for mental health. BMJ 2001; 322: 724–727. Источник: British Medical Journal 2002; Вып. 16 Источник: http://British Medical Journal 2002; Вып. 16 | |
| Просмотров: 3322 | Теги: | Рейтинг: 3.0/2 |
